A. Diare Akut
Definisi
Perubahan konsistensi tinja yang terjadi tiba-tiba akibat kandungan air di dalam tinja melebihi normal (10 mL/KgBB/hari) dengan peningkatan frekuensi defekasi lebih dari 3 kali dalam 24 jam dan berlangsung kurang dari 14 hari. Pola defekasi neonatus dan bayi, hingga usia 4-6 bulan, yang defekasi kali/hari dan konsistensinya cair atau lembek masih dianggap normal selama tumbuh kembangnya baik.
Etiologi
- Infeksi: virus (rotavirus, adenovirus, norwalk), bakteri (Shigella sp., Salmonella sp., E. coli, Vibrio sp.), parasit (protozoa: E. hystolytica, G. lamblia, Balantidium coli; cacing: Ascaris sp., Trichuris sp., Strongyloides sp.; jamur: Candida sp.), infeksi ekstra usus (otitis media akut, infeksi saluran kemih, pneumonia). Terbanyak disebabkan rotavirus (20-40%);
- Alergi makanan: alergi susu sapi, protein kedelai, alergi multipel;
- Malabsorpsi: karbohidrat (intoleransi laktosa), lemak, dan protein;
- Keracunan makanan (misalnya makanan kaleng akibat Botulinum sp.);
- Lain-lain: obat-obatan (antibiotik atau Obat lainnya), kelainan anatomi.
Pertimbangkan apakah diare termasuk primer (infeksi pada saluran cerna) atau sekunder (gejala ikutan dari penyakit sistemik, seperti bronkopneumonia, ensefalitis, dan sebagainya).
Diagnosis
- Anamnesis
Perlu ditanyakan deskripsi diare (frekuensi, lama diare berlangsung, warna, konsistensi tinja, adanya lendir/darah dalam tinja), adanya muntah, tanda dehidrasi (rasa haus, anak rewel/lemah, BAK terakhir), demam, kejang, jumlah cairan masuk, riwayat makan dan minum, penderita sekitar, pengobatan yang diterima, dan gejala invaginasi (tangisan keras dan bayi pucat).
- Pemeriksaan Fisis
• Periksa keadaan umum, kesadaran, tanda vital, dan berat badan;
• Selidiki tanda-tanda dehidrasi: rewel/gelisah, letargis/kesadaran berkurang, mata cekung, cubitan kulit perut kembali lambat (turgor abdomen), haus/minum lahap, malas/tidak dapat minum, ubun-ubun cekung, air mata berkurang/tidak ada, keadaan mukosa mulut;
• Tanda-tanda ketidakseimbangan asam basa dan elektrolit: kembung akibat hipokalemia, kejang akibat gangguan natrium, napas cepat dan dalam akibat asidosis metabolik.
- Pemeriksaan Penunjang
• Pemeriksaan tinja, namun tidak rutin dilakukan, kecuali ada tanda-tanda intoleransi laktosa dan kecurigaan amubiasis. Dapat dilakukan secara makroskopis, mikroskopis, maupun kimiawi;
Tabel l. Klasifikasi Diare pada Anak Berdasarkan Derajat Dehidrasi
Klasifikasi
|
Tanda
dan Gejala
|
Dehidrasi Berat
(kehilangan cairan berat badan)
|
Dua atau lebih tanda berikut:
·
Kondisi umum lemah,
letargis/tidak sadar
·
Ubun-ubun besar,
mata sangat cekung
·
Malas minum/tidak
dapat minum
·
Cubitan perut
kembali sangat lambat (>=2detik)
|
Dehidrasi Ringan-Sedang
(kehilangall cairan 5-10% berat badan)
|
Dua atau lebih tanda berikut:
·
Rewel, gelisah,
cengeng
·
Ubun •ubun besar,
mata sedikit cekung
·
Tampak kehausan,
minum lahap
·
Cubitan perut
kembali lambat
|
Tanpa Dehidrasi
(kehilangan cairan <5% berat badan)
|
Tidak ada cukup tanda untuk diklasifikasikan ke
dua kriteria di atas.
|
• Dehidrasi berat: elektrolit serum, analisis gas darah, nitrogen urea, kadar gula darah.
Klasifikasi Diare (lihat Tabel 1)
Tata Laksana
Pada prinsipnya ada lima pilar tata laksana diare menurut WHO:
1) Rehidrasi;
2) Dukungan nutrisi,
3) Pemberian antibiotik sesuai indikasi,
4) Pemberian Zink, dan
5) Edukasi pada orang tua. Berikut alur tatalaksana diare sesuai derajat dehidrasinya.
Diare Akut Dehidrasi Berat
• Rehidrasi intravena, 100 cc/KgBB cairan ringer laktat atau ringer asetat (jika tidak ada, gunakan salin normal) dengan ketentuan berikut:
Pertama
berikan 30 cc/KgBB dalam;
|
Selanjutnya
70cc/KgBB dalam;
|
|
Umur
<12 bulan
|
1
Jam
|
5
Jam
|
Umur
>= 12 bulan
|
30
Menit
|
2,5
Jam
|
Diikuti rehidrasi oral jika sudah dapat minum, dimulai 5cc/KgBB/jam selama proses rehidrasi;
○ Periksa kembali status hidrasi anak setiap 15-30 menit, klasifikasikan ulang derajat dehidrasi setelah 3 jam (untuk anak) atau 6 jam (untuk bayi). Tata laksana selanjutnya diberikan sesuai derajat dehidrasi tersebut;
○ Jika tidak ada fasilitas intravena, pasang pipa nasogastrik dan beri 20cc/KgBB/jam selama 6 jam atau rujuk segera ke rumah sakit.
Diare Akut Dehidrasi Ringan-Sedang
• Pasien dipantau di puskesmas/rumah sakit;
• Berikan larutan oralit dalam waktu 3 jam pertama sebanyak 75cc/KgBB, ajarkan ibu memberi oralit sedikit-sedikit tapi sering (small but frequent) dengan sendok teh, cangkir, mangkok, atau gelas. Bila anak muntah tunggu 10 menit, lalu lanjutkan dengan lebih lambat;
• Lanjutkan pemberian ASI;
• Periksa kembali dan klasifikasikan ulang setelah 3 jam.
Diare Akut Tanpa Dehidrasi
Dapat dilakukan terapi rawat jalan dengan empat aturan perawatan di rumah sebagai berikut (juga berlaku untuk diare dengan dehidrasi setelah perawatan):
• Beri cairan tambahan, seperti ASI, yang lebih sering dan lama. Jika anak tidak memperoleh ASI eksklusif, berikan oralit, air matang, atau cairan makanan (kuah sayur, air tajin). Pada kasus diare dengan dehidrasi, berikan 6 bungkus oralit (@200cc), berikan 100 cc tiap kali BAB
• Beri tablet Zink selama 10-14 hari, yaitu 1/2 tablet (1'0 mg)/hari untuk anak usia '6 bulan dan 1 tablet (20 mg)/hari untuk anak usia bulan. Zink berrnanfaat untuk menurunkan frekuensi BAB dan memperbaiki volume tinja, mengurangi lama diare, serta menurunkan kejadian diare pada bulan-bulan berikutnya;
• Beri makanan segera setelah anak dapat makan. Lanjutkan pemberian makan atau ASI, dengan pola sedikit tapi sering (sekitar 6 kali/ hari)
• Edukasi kapan harus kembali (jika keadaan anak memburuk, tidak dapat/malas minum, timbul demam, timbul darah dalam tinja, tidak membaik setelah 5 hari).
Terapi Lainnya:
• Antibiotik tidak digunakan secara rutin dan hanya bermanfaat pada anak dengan diare berdarah (disentri), suspek kolera, dan infeksi berat lain yang tidak berhubungan saluran pencernaan. Penggunaan antibiotik tidak rasional akan mengganggu keseimbangan flora usus sehingga memperpanjang diare menjadi persisten, mempersulit penyembuhan, dan meningkatkan kemungkinan penularan. Selain itu juga menyebabkan resistensi kuman terhadap antibiotik;
• Obat antiprotozoa jarang digunakan;
• Obat-obatan antidiare tidak boleh diberikan pada anak karena tidak mencegah dehidrasi maupun meningkatkan status gizi anak, namun memiliki efek samping berbahaya hingga fatal;
• Probiotik dapat bermanfaat mempersingkat lama diare pada anak dan mencegah diare pada bayi;
• Vaksin rotavirus menimbulkan imunogenitas yang baik pada anak dan efek samping yang rendah, diberikan sebelum usia 6 bulan dalam 2-3 kali pemberian dengan interval 4-6 minggu.
Langkah Promotif/Preventif:
(l) ASI tetap diberikan;
(2) Menjaga kebersihan perorangan, cuci tangan sebelum makan;
(3) Menjaga kebersihan lingkungan, BAB di jamban;
(4) Imunisasi campak;
(5) Memberikan makanan penyapihan yang benar;
(6) Penyediaan air minum bersih, serta
(7) Makanan yang selalu dimasak secara adekuat.
Komplikasi
berat
Dehidrasi, gangguan elektrolit, penurunan badan, gagal tumbuh, serta diare yang lebih berat dan sering terjadi.
B. Diare Persisten
Definisi
Diare persisten adalah diare akut dengan atau tanpa disertai darah dan berlanjut sampai 14 hari atau lebih.
Faktor Risiko
Usia bulan, lahir prematur, kondisi malanutrisi, tidak mendapat ASI, penyakit komorbid, dan anemia.
Etiologi
Untuk mengetahui etiologi diare persisten, perlu ditentukan apakah diare tergolong osmotik atau sekretorik, misalnya dengan memuasakan pasien selama 24 jam. Pada diare osmotik, diare akan berkurang atau berhenti; demikian sebaliknya untuk diare sekretorik:
Diare osmotik: intoleransi laktosa sekunder, cow's milk protein sensitive enteropathy (CMPSE),
sindrom malabsorpsi;
Diare sekretorik: bacterial overgrowth, antibiotic-induced, infeksi persisten (Shigella sp., Cryptosporidium sp., E. coli, serta infeksi virus, jamur, dan parasit).
Setiap anak dengan diare persisten perlu diperiksa kemungkinan infeksi di luar usus, seperti pneumonia, sepsis, infeksi saluran kencing, sariawan mulut, dan otitis media.
Diagnosis
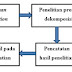
Diare persisten memiliki tanda dan gejala yang serupa dengan diare akut. Namun karena diare bersifat berlanjut, maka perlu dilakukan identifikasi etiologi yang mendasari (lihat Gambar 1).
Tata Laksana
◊Terapi cairan sesuai derajat dehidrasi (seperti klasifikasi pada diare akut). Atasi kelainan asam basa dan gangguan elektrolit jika terjadi;
◊Pemberian diet sesuai usia dan status gizi. Pada perawatan di rumah sakit, setidaknya diberikan 110 Kal/KgBB/hari. ASI tidak dihentikan;
◊Suplementasi mikronutrien Zink selama 10 hari untuk regenerasi mukosa usus, dengan dosis sebagai berikut:
- Anak usia «6 bulan: 10 mg atau 1/2 tablet perhari;
- Anak usia 26 bulan: 20 mg atau 1 tablet perhari;
◊Tata laksana spesifik sesuai etiologi yang mendasari:
→Kasus infeksi: antibiotik sesuai hasil identifikasi bakteri penyebab. Berikan metronidazol 50 mg/Kg PO dibagi 3 dosis selama 5 hari untuk kasus amubiasis dan giardiasis, atau metronidazol 30 mg/KgBB dibagi 3 dosis untuk kasus Clostridium dificile. Pada kasus infeksi Klebsiela sp. atau E. coli patogen, berikan antibiotik sesuai hasil uji sensitivitas;
→Kasus intoleransi laktosa: berikan formula/diet bebas laktosa;
→Kasus alergi susu sapi: teruskan ASI dan hindari makanan dari susu sapi;
→Kasus malabsorpsi: berikan makanan atau formula elemental secara oral atau parenteral
→Kasus antibiotic-induced: hentikan antibiotik dan berikan probiotik selama 7-10 hari;
→Evaluasi keberhasilan pengobatan: asupan makanan cukup, penambahan berat badan, diare berkurang, tidak ada demam.
Indikasi Rawat
Anak mengalami gizi buruk, atau disertai tanda- tanda dehidrasi berat (lihat Bab Diare Akut).
Komplikasi
Dehidrasi, syok hipovolemik, hipokalemia, hipoglikemia, kejang, malanutrisi energi protein.
Referensi
l. Wyllie R. Clinical manifestations of gastrointestinal disease. Dalam: Kliegman RM, Stanton BM, Geme J, Schor N, Behrman RE, penyunting. Nelson's textbook of pediatrics. Edisi ke- 19. Philadelphia: Elsevier Saunders; 2011
2. Pudjiadi AH, Hegar B, Hardyastuti S, NS, EP, Harmoniati ED, penyunting. Pedoman pelayanan Ikatan Dokter Anak Indonesia (IDAI). Jakarta: Badan penerbit IDAI; 2011.
3. World Health Organization (WHO). Pelayanan anak di rumah sakit, pedoman bagi rumah sakit rujukan tingkat pertama di kabupaten/kota. Jakarta: WHO: 2009
4. Sastroasmoro S, penyunting. Panduan pelayanan medis departemen kesehatan anak RSCM. Jakarta: RSUPN Dr. Cipto Mangunkusumo; 2007.
5. Kadim M. Disentri. Divisi Gastrohepatologi Departemen limu Kesehatan Anak FKUI/RSUPN Dr. Cipto Mangunkusumo. Jakarta.







0 komentar:
Posting Komentar